¿Cómo afecta la diabetes a las personas mayores y qué riesgos implica?
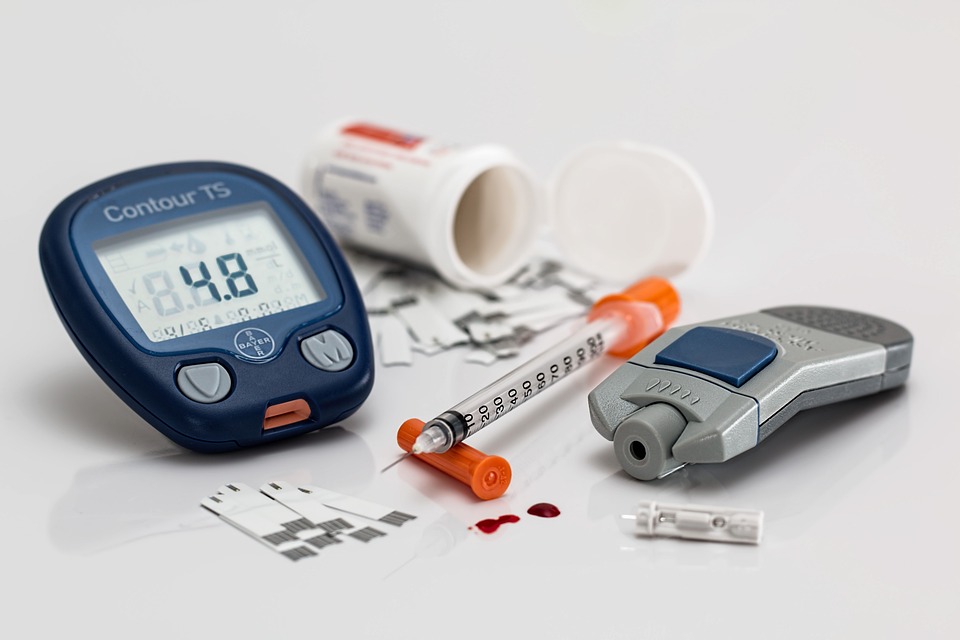
La diabetes es un trastorno metabólico producido por una disminución de la producción de insulina o por una mala utilización de la misma por parte de las células. La insulina es una proteína producida por el páncreas que permite la entrada de la glucosa en las células para poder ser utilizada por éstas como fuente de energía. Una lesión en el páncreas puede suponer variaciones en la cantidad de insulina y si falta ésta, se presentará una hiperglucemia, es decir, un aumento de la glucosa en la sangre ya que ésta no podrá penetrar en las células. Causas de la diabetes Existen múltiples circunstancias que pueden favorecer la aparición de una diabetes. Entre ellas destacan las siguientes: Herencia genética Obesidad y mala nutrición. Por mala nutrición no debe entenderse una ingestión escasa de alimentos, sino una ingestión excesiva, poco variada o limitada a alimentos ricos en hidratos de carbono Poco ejercicio físico Periodo de enfermedad violenta Consumo de muchos fármacos La probabilidad de padecer diabetes es mayor cuanto mayor es la edad Signos y síntomas de la diabetes Necesidad de orinar muchas veces y abundantemente (poliuria) Necesidad de beber mucha agua (polidipsia) Sensación de mucha hambre (polifagia). Aunque coma mucho, el diabético no se siente saciado Pérdida de peso Cansancio y fatiga En condiciones normales, la glucosa en sangre se mantiene entre unos límites de 70/120 mg/dl. El diabético presenta estos niveles aumentados. Tratamiento de la diabetes El objetivo del tratamiento es mantener los niveles de glucosa dentro de sus límites normales. En algunos casos estos se conseguirán mediante insulina, en otros ésta no será necesaria. En cualquier caso, una buena dieta y ejercicio físico son imprescindibles. Dieta La dieta es el pilar fundamental en el tratamiento de la diabetes. El diabético puede comer prácticamente de todo, pero evidentemente un exceso o una mala utilización de los alimentos puede suponer una descompensación de su enfermedad. Es imprescindible una buena distribución de las comidas. Éstas se repartirán en seis tomas: desayuno, a media mañana, comida, merienda, cena y antes de acostarse. De esta forma se pueden evitar complicaciones como la hipoglucemia. Las grasas deben tomarse solo en la cantidad necesaria. Hay que evitar engordar y que aumenten los niveles de colesterol. Así, los embutidos, mantequilla, nata, etc. se tomarán en bajas cantidades. Los aceites más aconsejables son los de maíz, oliva y girasol. Los alimentos proteicos tales como pescado, carne, clara de huevo se pueden tomar de forma normal. Es preferible que se coma más veces pescado que carnes y dentro de estas últimas son más aconsejables las de pollo, ternera y conejo Lo más importante es llevar un control de los hidratos de carbono. Para ello es necesario establecer las equivalencias por peso. Las verduras es mejor tomarlas en ensalada, para que conserven todas sus vitaminas. La fruta también se puede tomar en cantidades moderadas. El plátano y la uva son poco aconsejables por su alto contenido en hidratos de carbono, al igual que los frutos secos. La leche debe ser descremada, nunca debe ser condensada, por su alto contenido en azúcar. Las bebidas o refrescos artificiales contienen gran cantidad de hidratos de carbono, por lo que se debe restringir su consumo. Las infusiones, café, agua, pueden tomarse en las cantidades que se quiera, siempre y cuando no se les añada azúcar. Las bebidas alcohólicas, aparte del daño que producen, presentan gran cantidad de hidratos de carbono y su consumo en excesivo puede enmascarar síntomas de las complicaciones de la diabetes. Los edulcorantes artificiales, tales como la sacarina, se pueden tomar libremente. Sin embargo, el sorbitol, la fructosa, el manitol, no deben consumirse en cantidades abundantes. Es imprescindible no confiar en los llamados alimentos para diabéticos. Éstos llevan menos hidratos de carbono que el resto pero pueden llevar edulcorantes artificiales perjudiciales. Ejercicio físico Es beneficioso para todo el mundo, pero especialmente para el diabético. La edad no debe ser una barrera para realizar una actividad física, pues siempre hay un ejercicio recomendado para cada periodo de la vida. Debe realizarse 3-4 veces a la semana como mínimo, con una duración de 30-60 minutos cada vez, dependiendo del tipo de actividad. Lo más aconsejable es que se realice todos los días. Con un ejercicio mantenido, regular y suave, se pueden obtener grandes beneficios, entre los que podemos destacar: Disminuye la cantidad de glucosa en sangre Beneficia la respiración y mejora la actividad del corazón y la circulación Ayuda a reducir peso Produce sensación de bienestar Permite que la insulina del tratamiento se pueda administrar en dosis menores Es preferible realizar ejercicio cotidianamente que hacerlo esporádicamente. El médico o la enfermera serán quienes mejor puedan aconsejar sobre qué tipo de actividad es la más benéfica para la persona mayor diabética y en qué cantidad debe realizarse. Los ejercicios más recomendables son: caminar, andar, etc. El mejor horario para hacer el ejercicio en personas diabéticas es después de las comidas. Los riesgos derivados del ejercicio pueden aparecer cuando éste no se realiza de forma habitual o cuando se aumenta su intensidad. Es típica en estos casos la aparición de descensos bruscos de glucosa en sangre. Debido a esto, a veces es necesario modificar la dieta o el tratamiento de ese día. Para evitar la deshidratación, el ejercicio no debe realizarse en las horas más calurosas del día. Si no puede ser así, se tomará gran cantidad de agua. Antidiabéticos orales Son un grupo de medicamentos utilizados para el tratamiento de la diabetes en determinadas personas. Su administración es mucho más cómoda que la de la insulina ya que se trata de pequeños comprimidos que se toman unos 20-30 minutos antes de las comidas, en las dosis determinadas por el médico. Suele administrase cuando la dieta y el ejercicio no han dado los resultados esperados. Insulina Este tratamiento empieza a utilizarse si los demás no han logrado una compensación adecuada de la glucosa. La insulina no puede ser administrada por vía oral, sino que debe ser inyectada. El propio diabético o un familiar
¿Cómo afecta la diabetes a las personas mayores y qué riesgos implica? Leer más »